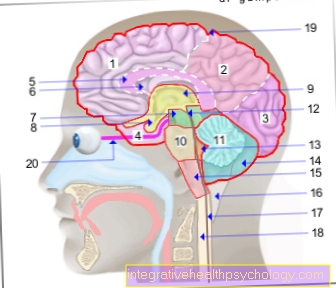
Terapi for en spiseforstyrrelse
Synonymer i en større forstand
- Anoreksia
- anoreksi
- anoreksi
- Bulimia nervosa
- bulimi
- Overspising
- Psykogen hyperfagi
- anoreksi
terapi
De terapeutiske alternativene for spiseforstyrrelser er komplekse.
I det følgende vil noen generelle terapeutiske tilnærminger bli vist, som kan brukes til begge deler Anoreksi, bulimi samt Binge spiseforstyrrelse være gyldig.
krav
De viktigste punktene som skal besvares først er 3 spørsmål:
- Hvor mye påvirker lidelsen meg? (Psykologisk belastning)
- Kan jeg tenke meg å få hjelp av en terapeut og gjennomføre den behandlingen som er anbefalt for meg? (Terapimotivasjon)
- Er jeg klar til å endre meg selv og min tidligere oppførsel? (Motivasjon for å endre)
Disse spørsmålene bør stilles helt i begynnelsen fordi det er mange pasienter som f.eks. lider, men er bare veldig begrenset i deres motivasjon til å endre. Andre lider knapt av sin lidelse. Terapeutisk intervensjon er ikke tilrådelig her, da terapi kan avbrytes når som helst.
Imidlertid, hvis alle tre spørsmålene fører til resultatet at både pasienten og terapeuten er enige om formålet og nødvendigheten av en terapi, kan man begynne å planlegge og implementere terapien.
11-punkts terapiplan
Punkt 1:
Etter min erfaring er det første trinnet det omfattende Gi informasjon (Psykoedukasjon) vist. Her skal man gi pasienten m.a. informere om spisevaner generelt, men også om kroppsrelaterte egenskaper. En av disse særegenhetene finnes i den såkalte "set point" -teorien. Dette betyr at vekten ikke kan endres når du vil. Snarere har kroppen (tilsynelatende) en slags intern "skala med fettmåling" som "forhåndsprogrammerer" en individuell vekt for oss. Så hvis vi tvangsflytter oss fra denne vekten, er det klare (på ingen måte alltid gode) forandringer.
Punkt 2:
En målvekt bør settes med pasienten i begynnelsen av behandlingen. Den såkalte. Kroppsmasseindeks (BMI). Dette beregnes som følger: kroppsvekt i kg / kroppshøyde i kvadratmeter
En BMI på 18-20 bør gjelde som den nedre grensen. Den øvre grensen er en BMI (kroppsmasseindeks) på omtrent 30.
Punkt 3:
Opprettelse av en kurskurve. Forløpet av vekten siden forekomsten av forstyrrelsen skal være synlig i denne kurvekurven. Dette kurset kan deretter settes i sammenheng med visse livshendelser.
Punkt 4:
Pasienten skal lage såkalte spiselogger der både interne (tanker og følelser) og ytre utløser situasjoner (å gå ut for å spise med familien osv.), Men også sin egen problematferd (f.eks. Avføringsmishandling etc.) blir registrert. Over tid er det mulig å "filtrere" ut de kritiske situasjonene i pasientens liv, slik at spesifikk atferd eller tilnærminger kan planlegges for disse situasjonene.
Punkt 5:
For å normalisere vekten, har inngåelsen av en behandlingskontrakt vist seg særlig i det døgnåpne området. Som allerede nevnt før, fører spiseforstyrrelser til stor frykt og misoppfatninger, slik at pasienter noen ganger ikke helt kan følge den terapeutiske rammen til tross for motivasjon og lidelse.
Jeg tror jeg kan si fra min erfaring at et stort antall pasienter prøvde minst en gang å jukse, lyve eller på annen måte jukse under behandlingen. (Som regel har ikke en anorektisk pasient så stort problem å drikke en til to liter vann på den kjente veiedagen for å kort tilfredsstille terapeuten uten å risikere reell vektøkning). Av denne grunn er såkalt kontraktstyring ekstremt nyttig. Her kreves det for eksempel en minimum vektøkning hver uke (vanligvis 500-700 g / uke).På den ene siden er fordeler (gratis exit, telefonsamtaler osv.) Knyttet til overholdelse av kontrakten, og på den andre siden fortsettelse av terapi. Gjentatte brudd på kontrakten må føre til oppsigelse (... etter min mening, imidlertid alltid med utsikter til gjeninnføring, da alle burde ha mer enn ett alternativ ...).
Punkt 6:
Videre må det erklærte målet i terapi være spiseatferd
å normalisere. For dette formålet diskuteres forskjellige kontrollteknikker med pasienten (for eksempel ingen hamstring av mat, etc.) og planlegging av alternativ atferd i stressende situasjoner. Ytterligere muligheter er stimuluskonfrontasjon ledsaget av terapeuten, så vel som kueeksponeringsøvelsen, der en pasient blir "utsatt" for en typisk mat til han mister lysten på det.
Punkt 7:
Identifisering og behandling av underliggende problemområder
De underliggende konfliktene med spiseforstyrrelsen varierer veldig fra person til person. Noen er imidlertid mer vanlig med disse lidelsene, som Selvtillitsproblemer, ekstrem streve etter prestasjoner og perfeksjonisme, sterkt behov for kontroll og autonomi, økt impulsivitet, problemer i forhold til andre mennesker, som f.eks. Problemer med avgrensning eller påstand i familieområdet. Ofte blir problemene først tydelige når de primære symptomene (sult, overstadig spising, oppkast osv.) Reduseres.
Avhengig av type konflikt, kan alternativene for å håndtere problemområder være å forbedre den generelle problemløsningsevnen eller å utvikle nye ferdigheter (f.eks. Forbedre sosiale ferdigheter gjennom trening i selvtillit). Hvis konflikten knytter seg til interaksjonen med viktige omsorgspersoner, bør disse (familie, partner) inkluderes i terapien.
Punkt 8:
Kognitive teknikkerDet betyr at det å lære nye tanketog og å forlate det gamle "tanke på sporet" er av stor betydning i terapien til mennesker med spiseforstyrrelser. Spørsmålet om forvrengte holdninger, svart-hvitt tenking, kontroll av overbevisning mot virkeligheten, skulle bare finne deres fokus midt i terapien, når spiseatferden allerede har normalisert seg noe.
Punkt 9:
Behandlingen av lidelsen av kroppsskjemaet betyr at pasienten blir instruert til å håndtere mer med sin egen kropp. Mange praktiske øvelser kan utføres her. (Massasje, pusteøvelser, speilkonfrontasjon, pantomime osv.)
Punkt 10:
Parallelt med de ovennevnte terapeutiske prosedyrene, bør man også tenke støttende medikamentell terapi. Her kan du benytte deg av de kjente effektene (og bivirkningene) av forskjellige medisiner. For eksempel er det kjent at trisykliske antidepressiva kan føre til økt appetitt, mens såkalte SSRIs har en tendens til å undertrykke appetitt.
Punkt 11:
Til slutt må du selvfølgelig også snakke med pasienten om tilbakefallsprofylakse, dvs. forebygging av tilbakefall. Av denne grunn bør du diskutere mulige "farlige" situasjoner med ham og konfrontere ham trinnvis. Dette skal føre til gradvis tilbaketrekking av terapeuten slik at pasienten endelig får bekreftelse på at han kan mestre situasjonene på egen hånd.