Bakterier i blodet - hvor farlig er det?
introduksjon
Utseendet til bakterier i blodet (bakteriemi) er et vanlig fenomen og kan oppstå som et resultat av ufarlige aktiviteter som å pusse tennene. Deres eneste bevis er primært ikke en indikasjon for behandling.
En fysisk reaksjon av immunforsvaret med samtidig påvisning av bakterier eller deres giftstoffer i blodet må behandles umiddelbart. Det er en potensielt livstruende sykdom. Hvis septisk sjokk oppstår, betyr enhver forsinkelse før starten av antibiotikabehandling en forverring av sjansene for å overleve med rundt åtte prosent per time.
Alvorlig sepsis oppstår når patogener eller deres giftstoffer spres i kroppen og spres til organer. I et slikt tilfelle er det en akutt svikt i minst ett, noen ganger viktig, organ. I tillegg til sirkulasjonssvikt (generelt "sjokk"), er svikt i luftveiene og nyreinsuffisiens i forgrunnen.
Man snakker om septisk sjokk når ikke bare ett organ, men flere ikke lenger kan oppfylle sin funksjon. Den underliggende årsaken er en sterkt redusert blodstrøm til vevet. Dette påvirker spesielt nyrer, lunger og lever.

Hvilke symptomer har jeg hvis jeg har bakterier i blodet?
Bakterier i blodet kan forårsake et bredt spekter av symptomer. Dette avhenger hovedsakelig av hvor mange bakterier som kommer inn i blodet og hvor lenge de blir der. Selv etter kraftig børsting av tennene, kan en liten mengde bakterier komme inn i blodet. Imidlertid forårsaker dette vanligvis ingen merkbare symptomer.
I tillegg blir bakteriene vanligvis eliminert raskt av kroppen. Hvis store mengder bakterier kommer inn i blodet, kan dette bli merkbart som tretthet eller en følelse av sykdom. Imidlertid kan kroppen reagere på et stort antall bakterier i blodet med alvorlige symptomer som feber eller alvorlige sirkulasjonsproblemer. Dette er vanligvis referert til som sepsis.
Det skal bemerkes at det er vanskelig for bakterier å komme inn i blodet i en sunn kropp. Derfor må en lokal infeksjon, som tannkjøttbetennelse, vanligvis ha forrang. Denne opprinnelige infeksjonen vil selvfølgelig også forårsake symptomer.
Les mer om dette: Symptomer på blodforgiftning
Bakterier i blodet hvis du har høy feber
Sepsis med bakterier i blodet kan ikke alltid identifiseres tydelig i sine tidlige stadier. Symptomene, som for eksempel høy feber, er i utgangspunktet uspesifikke. Dette betyr at symptomene på sykdommen også kan assosieres med mange andre sykdommer. Høy feber oppstår også, for eksempel med en influensalignende infeksjon eller influensa.
Vanligvis er det en rask forverring av den generelle tilstanden. Kroppstemperaturen kan stige til godt over 38 ° C i løpet av kort tid. Vanligvis lider de rammede av frysninger samtidig.
I tillegg til økningen i feber, kan andre uspesifikke symptomer inkludere høy puls og respirasjonsfrekvens, endret bevissthet, usikker smerte i forskjellige deler av kroppen og tegn på betennelse på stedet for den opprinnelige infeksjonen. Men sepsis er ikke alltid forbundet med høy feber. Hos noen mennesker faller kroppstemperaturen under normal.
Les mer om emnet nedenfor Årsaker til feber
Bakterier i blodet og leddsmerter
Bakterier i blodet kan være knyttet til leddsmerter av flere grunner. Bakterier kan først infisere en ledd og deretter komme inn i blodet fra denne lokale betennelsen. En infisert ledd er veldig smertefull; den kan være rød og hovent. På den annen side kan det også tenkes at bakterier i blodet kan infisere en ledd. I dette tilfellet utvikler bakterier seg først i blodet, og deretter påvirkes leddene. Borrelia kan også påvirke leddene. Dette er kjent som Lyme artritt.
Borrelia kommer vanligvis inn i de berørte leddene via blodet. Bakterier trenger ikke alltid å være i leddet for å forårsake skade. Ved såkalt reaktiv artritt blir leddene betent etter at en bakteriell sykdom er overvunnet. Vanligvis skjer dette etter infeksjoner med gonokokker, også kalt gonoré, klamydia eller etter en gastrointestinal infeksjon. I dette tilfellet er det ikke patogenene som angriper leddene, men immunforsvaret. Det er uklart hvorfor dette skjer. Patogenene kan, men trenger ikke, kunne påvises i blodet.
Les mer om dette emnet på: Leddsmerter
Er bakterier i blodet smittsomme?
For å kunne tydeliggjøre dette spørsmålet, er det først viktig å innse at en infeksjon forstås som den aktive eller passive overføringen av et patogen til en annen organisme, for eksempel menneskekroppen. Hvis patogenet forblir i dette og deretter kan formere seg, oppstår det som er kjent som en infeksjon, som kan følges av manifestasjonen av det tilsvarende assosierte kliniske bildet. Tilstedeværelsen av en risiko for infeksjon når det gjelder syke mennesker er ikke like uttalt for alle sykdommer og i alle stadier av sykdommen, men avhenger først og fremst av pasientens utskillelse av aktive patogener. I prinsippet er alle syke som "levedyktig“Patogen er potensielt smittsom, uavhengig av klinisk bilde.
Overføring av smittsomme patogener er vanligvis mulig gjennom kontakt med kroppsvæsker og utskillelse av den syke, et eksempel på dette er spredning av forkjølelsesvirus via sekresjoner i slimhinner i nese og hals dannet i forbindelse med forkjølelse, som er utvist av nysing og hoste.
Overføring og påfølgende infeksjon er mulig gjennom direkte kontakt med den syke på den ene siden, men også gjennom indirekte kontakt med kroppssekresjonen til vedkommende, for eksempel via dørhåndtak. Andre eksempler på sykdommer der pasientens utskillelser er spesielt smittsomme, er mest gastrisk ellerTarmsykdom assosiert med oppkast eller diaré.
Sykdommer som HIV er spesielt assosiert med påvisning av patogenet i blodet. I disse tilfellene er kontakt med pasientens blod å betrakte som smittsom, og smitte via uskadd hud er svært lite sannsynlig. Situasjonen er lik med de fleste patogener som kan påvises i blodet. Følgelig er en person der påvisning av aktive bakterier i blodet er positiv, i prinsippet smittsom, og det er en risiko for andre å bli smittet med dem. Det skal imidlertid bemerkes at overføring av disse patogenene normalt bare er mulig gjennom kontakt med kroppsvæsker, spesielt blodet til den aktuelle personen.
Imidlertid har pasienter der bakteriene kom ind i blodet indirekte via kolonisering og infeksjon av et vev med en påfølgende overgang til blodet, vanligvis større risiko for infeksjon, da infeksjonen med patogenene i disse tilfellene kan stamme fra blodet og først og fremst kolonisert vev. La oss gå tilbake til eksemplet på lungebetennelse som allerede er nevnt ovenfor: i dette tilfellet ville infeksjon med patogenene hos denne pasienten komme fra ikke bare blodet, men også bronkial- og halssekresjonen dannet som en del av lungesykdommen, som han vanligvis utviser gjennom sterk hoste.
Varighet
Hvor lang tid det er bakterier i blodet kan variere mye. Hvis en liten mengde bakterier blir vasket inn i blodet, blir disse vanligvis eliminert umiddelbart av kroppen. Dette kan for eksempel skje under et besøk hos tannlegen. Bakterier kommer ofte inn i blodet fra en lokal infeksjonskilde. Dette kan for eksempel være betennelse i tannkjøttet eller mandlene. Hvis dette betennelsesfokuset vedvarer over lengre tid, kan bakterier gjentatte ganger komme inn i blodet. I dette tilfellet kan bakterier forbli påvisbare i blodet til det opprinnelige infeksjonsfokuset er vellykket behandlet.
Opprinnelig årsak
Tilstedeværelsen av bakterier i blodet er ikke nødvendigvis forbundet med symptomer, enn si et seriøst klinisk bilde. Hvis bakterier er tilstede i blodet, kan dette variere fra et symptomfritt bilde til en livstruende tilstand av blodforgiftning (sepsis) med flere organsvikt er tilstrekkelig.
I prinsippet kan bakterier komme inn i blodet på forskjellige måter. Fremfor alt bør det bemerkes om bakteriene kommer direkte inn i blodet til den berørte personen eller først legger seg i et vev. Generelt kan bakterier komme inn i blodet til en person gjennom en direkte åpning av et blodkar, for eksempel i tilfelle en åpen skade eller som en del av en bevisst vaskulær punktering under en medisinsk prosedyre. Et typisk eksempel på direkte penetrering av bakterielle patogener i blodet er inntak av Clostridium tetani som et resultat av en ulykke. Denne infeksjonen oppstår når det åpne såret kommer i kontakt med forurenset jord.
Bakterier kan også kolonisere vev, men også primært inntatt via andre veier (mat, respirasjon) og utløse en sykdom som lungebetennelse, i løpet av hvilken patogenet også kan passere inn i blodet. Denne komplikasjonen oppstår vanligvis når pasienten er veldig svekket av den forrige sykdommen og immunforsvaret med de forårsakende patogenene. "Overveldet“Er slik at denne prosessen er fryktet.
Overføring av bakterier i oral flora etter eller under tannpuss er vanligvis ufarlig, men kan som et resultat også føre til betennelse i hjerteklaffen. Dette vanligvis ufarlige eksemplet illustrerer hvordan differensiert påvisning av bakterier i pasientens blod skal tolkes.
E. coli bakterier
E. Coli er en bakterie som er en del av den naturlige tarmfloraen selv hos friske mennesker. I noen studier var E. Coli den vanligste bakterien som ble funnet i blodet. E. Coli er en vanlig årsak til urinveisinfeksjoner og diaré. Det finnes en rekke forskjellige E. coli-stammer. Mens mange er relativt ufarlige for mennesker og ikke forlater tarmene, kan andre forårsake alvorlige sykdommer. Hvis E. Coli kommer i blodet, kan de forårsake livstruende sepsis. Men bakterien trenger ikke alltid å nå blodbanen. Ofte kommer bare giftstoffer produsert av E. Coli inn i blodet, ikke selve bakterien.
Les mer om dette emnet på: Escherichia coli
Bakterier i blodet etter en operasjon
Etter en operasjon øker risikoen for infeksjoner med bakterier i blodet. Hver kirurgisk prosedyre innebærer risikoen for at fremmedlegemer bringes inn og skade på visse kroppsstrukturer nosokomiell infeksjon (Sykehusinfeksjon).
Det er derfor en såkalt postoperativ komplikasjon. For eksempel kan bakterier som faktisk forekommer i tarmen, som E. coli, passere ut i blodet etter en operasjon i underlivet. Man snakker da om en endogen infeksjon der bakteriene i kroppen din når et annet sted.
Hvert postoperativt sår har økt potensial for infeksjon, hvorfra patogener kan spre seg i blodet. En slik infeksjon kan også utløses av endogene, men også av eksogene (utenfra) bakterier. I tillegg til enterokokker inkluderer de vanligste patogenene Staphylococcus aureus (spesielt MRSA) og enterobakterier.
Spesielt er innsatte implantater, for eksempel kneleddsproteser, samt inngrep i bukhulen eller i hjertet assosiert med økt risiko for sepsis. Kirurgisk sepsis forekommer vanligvis innen 24 timer. I beste fall gjenkjennes symptomene som oppstår kort tid senere og behandles med et antibiotikum som dekker et bredest mulig spektrum. Hver ekstra time som går forbi forverrer sjansene for å overleve.
Hvis infeksjonsfokuset blir identifisert, kan ytterligere kirurgisk inngrep være nødvendig for å fjerne fokuset.
Bakterier i blodet etter cellegift
Sannsynligheten for at bakterier dukker opp i blodet øker etter cellegift. Flertallet av cellegiftmedisiner (Cytostatika), som skal bekjempe celleveksten til ondartede celler, er ikke bare rettet mot tumorceller, men dessverre også mot kroppens egne celler. Andre hurtigdelende celler i immunsystemet og bloddannelse i benmargen påvirkes også.
Blodtellingen må kontrolleres regelmessig under cellegiftbehandling. Et spesielt fokus er på leukocyttene, de hvite blodcellene som er ansvarlige for at immunforsvaret fungerer. Når antall hvite blodlegemer synker, øker risikoen for infeksjon. Dette kunngjør seg først først med feber. En bakteriell infeksjon kan bli raskere til sepsis på grunn av det svekkede immunforsvaret. Hvis det er sannsynlig at de hvite blodcellene vil bli påvirket, kan antibiotika brukes som en forholdsregel mot de vanligste patogenene.
Pasienter med akutt leukemi eller som får høydose cellegift, blir vanligvis innlagt på sykehus under behandlingen. Det er særlig høy risiko for smitte her. På denne måten blir utbruddet av sepsis anerkjent så tidlig som mulig.
Les også vårt emne om dette Kjemoterapi bivirkninger
Sykdommer som oppstår i forbindelse
Det er mange forskjellige kliniske bilder som er uløselig knyttet til påvisning av bakterier i blodet.
- Det første eksemplet er bakteriell endokarditt (Hjerteventilbetennelse), som forekommer oftere hos pasienter med tidligere syke, vanligvis også opererte, hjerteklaffer. Betennelsen i det berørte hjertet innledes med en avsetning av bakterielle patogener i blodet på hjerteventilene, noe som er mer sannsynlig å forekomme med endrede / arrede ventiler. Disse bakteriene finner gode vekstforhold på hjerteklaffene, da de hele tiden blir vasket av næringsrikt blod. Endokarditt forekommer ofte som et resultat av en invasiv tannprosedyre, siden store mengder bakterier fra munnhulen kan komme inn i blodstrømmen gjennom skade og åpning av tannkjøttet med god blodsirkulasjon. Av denne grunn er forebyggende antibiotikabehandling av stor betydning når det er risikofaktorer som en kunstig hjerteventil og bør utføres etter tannbehandling. Typiske symptomer er generelle tegn på en infeksjon, for eksempel feber, men også utseendet på nye, tidligere ukjente hjertemuslinger, samt tegn på økende hjertesvikt er en del av det kliniske bildet. Normalt, hvis en bakteriell hjerteklaffbetennelse oppstår, utføres terapi ved hjelp av et antibiotikum.
Lære mer om: Endokarditt profylakse
- Tilstedeværelsen av stivkrampesykdom, også kjent som stivkrampe, har allerede blitt nevnt, som er relatert til påvisning av bakterien i åpne sår og frigjøring av dens nerveskadende gift. Dette fører i utgangspunktet til uspesifikke symptomer som hodepine, svimmelhet eller svette. Bare i det videre forløpet vises de typiske, spastiske lammelsessymptomene, der musklene kramper på en ukontrollert måte og pasienten ikke lenger har muligheten til å slappe av musklene. En akutt livsfare oppstår for eksempel når luftveismusklene også påvirkes. Det kliniske bildet utløses av giftet i blodet, slik at det i tillegg til avslappende stoffer også brukes en motgift terapeutisk. I motsetning til Clostridium tetani, som kommer direkte inn i blodet gjennom åpne sår, frigjør bakterien Tropheryma whipleii opprinnelig en "lokal“Sykdom i magesekken og øvre tynntarm da den hovedsakelig absorberes gjennom munnen. Patogenene er forårsaket av celler i kroppens eget forsvarssystem Makrofager, inntatt, forbli i slimhinnen og forårsake problemer med opptaket av næringsstoffer fra maten. Som et resultat er det strukturelle endringer i tarmslimhinnen, og for det andre penetrerer bakteriene blodbanen. Bakteriene kan spre seg gjennom kroppen via blodet og påvirke mange andre organer. Dette kan utløse ytterligere organspesifikke symptomer, som leddproblemer eller økende kortpustethet under trening. Det kliniske bildet av Whipples sykdom behandles med antibiotika, med symptomatisk behandling som også utføres ved å administrere for eksempel vitaminer som midlertidig ikke lenger kunne absorberes gjennom den endrede tarmslimhinnen.
- Det siste, men spesielt fryktede eksemplet på en sykdom forbundet med påvisning av bakterier i blodet, er såkalt sepsis, I daglig tale også blodforgiftning kalt, som i løpet av en overreaksjon av kroppens eget forsvarssystem er ledsaget av svikt i flere organer og kan dermed være livstruende. Det begynner vanligvis med en "harmløs“, Lokalisert sykdom som ikke leges på grunn av et svakt immunsystem, men som kommer ut av kontroll slik at patogenene kan komme inn i blodet. Immunsystemets sterke reaksjon utløser til slutt livstruende komplikasjoner som egentlig ikke burde oppstå. Hovedproblemet med blodforgiftning er at det vanligvis oppstår som et resultat av de opprinnelig svært uspesifikke symptomene (feber, Føler meg dårlig) blir anerkjent veldig sent. I mellomtiden er immunforsvarets respons langt fremme, slik at pasienten allerede viser tegn på sjokk, for eksempel blodtrykksfall og økt puls. Den berørte personen må motta intensivbehandling så snart som mulig for å stabilisere pasientens sirkulasjon, bekjempe bakteriene med antibiotika og redusere risikoen for svikt i viktige organer som lunger, nyrer eller lever.
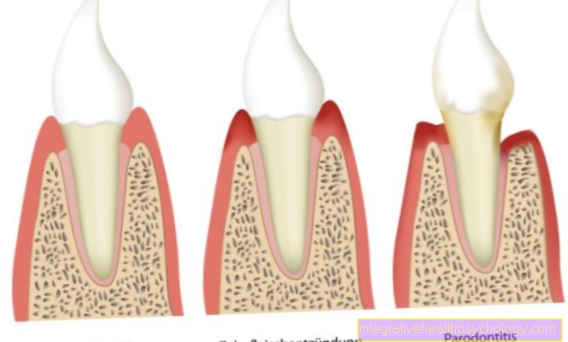
Tannkjøttsykdom
Periodontitt er en betennelse i periodontium. Dette utløses vanligvis av bakterier. Disse bakteriene kan også komme inn i blodet. Siden periodontitt kan vedvare i lang tid, kan bakterier gjentatte ganger komme inn i blodet. Som et resultat utsettes kroppen for en slags konstant stress, som kan ha mange skadelige konsekvenser. Den betennelsesreaksjonen øker blant annet risikoen for kreft eller hjerteinfarkt. Derfor bør periodontitt behandles hvis mulig.
Les mer om dette emnet på: Tannkjøttsykdom
Hvilke antibiotika hjelper?
Antibiotika brukes vanligvis mot bakterier. Derfor er de godt egnet for terapi mot bakterier i blodet. Imidlertid er ikke alle antibiotika effektive mot alle bakterier. Den utbredte bruken av antibiotika har også ført til en økende spredning av antibiotikaresistente bakteriestammer. Det er derfor ikke klart hvilket antibiotikum som skal brukes mot bakterier i blodet. For å løse dette problemet blir blod først hentet hvorfra bakteriene kan isoleres og dyrkes. Deretter kan du teste resistensen til bakteriene i et laboratorium. På denne måten kan legen trygt bestemme hvilket antibiotikum som er effektivt i et bestemt tilfelle. Hvis det ikke er nok tid til en slik prosedyre, kan det også utføres beregnet eller empirisk antibiotikabehandling. Her velger du et antibiotikum som er effektivt mot de fleste typiske sykdomsfremkallende sykdommer. Det er også viktig å vite gjennom hvilken inngangsport bakteriene sannsynligvis kom inn i blodet.
Mer informasjon om dette emnet: Blodforgiftningsterapi
diagnose
Tilstedeværelsen av bakterielle patogener i pasientens blod er bare mulig gjennom en spesiell laboratorieundersøkelse, såkalt Blodkultur, mulig etter fjerning fra et venøst kar. Blodkulturen brukes til å dyrke bakterier som kan være i blodet. Ideelt sett trekkes blodet i begynnelsen av en økning i feber, da dette vanligvis ledsages av en økning i konsentrasjonen av bakterier i blodet, slik at sannsynligheten for en positiv og spesifikk påvisning er større. I tillegg bør det tas flere ganger med et minimumsintervall på 30 minutter. Her brukes spesielle og sterile flasker som inneholder passende næringsmedier på den ene siden og den aerobe (med oksygen) eller anaerob (med utelukkelse av oksygen) Inneholder gassblandingene som kreves av bakterier. Siden det vanligvis ikke er kunnskap om patogenet, er minst en aerob og en anaerob kulturflaske alltid fylt med pasientens blod. Etter at de er tatt og transportert til et mikrobiologisk laboratorium, plasseres prøvene i en inkubator ved kroppstemperatur (ca. 37 ° C) holdes for å la mulige bakterier vokse i kulturflasken.
Forekomsten av bakterievekst oppdages ved hjelp av spesielle innretninger som genererer en alarm selv om gassblandingen i flaskene endres minimalt som et resultat av bakterievekst. Hvis patogenet ble dyrket, kan det identifiseres og testes for mulig resistens mot antibiotika.
Les mer om dette emnet på: Motstand mot antibiotika
Når man undersøker blodet ved hjelp av en blodkultur, kan det oppstå feil diagnoser hvis for eksempel forurensning med hudens bakterier oppstod da blodet ble tatt. Videre er det mulig at bakterier ikke blir oppdaget fordi de er spesielt følsomme og derfor ikke kan overleve transport til laboratoriet i kulturflasken. I tillegg kan resultatet være negativt hvis pasienten allerede har blitt behandlet med antibiotika eller hvis patogenene som forårsaker sykdommen ikke er bakterielle.
Bakterier i blodet hos barn
Bakterier i blodet fra barn forekommer hyppigst i spedbarnsalderen opp til tre år, selv om de kan manifestere seg i et bredt spekter, som hos voksne, fra en tilstand uten symptomer til alvorlige kliniske bilder i sammenheng med lungebetennelse eller hjernehinnebetennelse til utbrudd av sepsis.
Avhengig av alder, immunforsvarets funksjon og barnets vaksinasjonsstatus, utløses truende kliniske bilder av forskjellige typer bakterier hos barn; Det er spesielt merkbart at reduksjonen i den såkalte nettverksbeskyttelsen (Tilstedeværelse av antistoffer mot mange patogener som ble overført fra moren til hennes ufødte barn under graviditeten) etter den tredje levemåneden spekteret av patogener som Echerichia coli (Tarmkim) eller salmonella til bakterier som for eksempel har en lunge (Streptococcus pneumoniae) eller hjernehinnebetennelse (Neisseria meninigtidis) kan utløse trekk.
Hvis det er mistanke om en infeksjon med bakterien Streptococcus pyogenes, kan en rask test lett utføres hjemme. Les mer om dette under vår artikkel: Streptococcus rask test
Immunsystemets respons på bakteriene som har kommet inn i blodet, skiller seg bare hos barn fra noen få punkter: blant annet kan spedbarn utvikle hypotermi med kroppstemperaturer under 36 ° C i stedet for feber. Hvis hjernehinnebetennelse oppstår Neisseria meningitidissom forekommer mye oftere hos barn enn hos voksne, inkluderer ikke bare feber, men også utvikling av petechiae (liten blødning i pinhead-størrelse i huden) ved overføring av bakteriene til blodet til det kliniske bildet.
Les også emnet vårt:
- Feber i smårollingen
- Blodforgiftning hos barnet
Bakterier i babyens blod
Infeksjon med bakterier i blodet hos en baby kalles også nyfødt sepsis. Barn som er født for tidlig, samt de med lav fødselsvekt, har økt risiko for nyfødt sepsis. Barnets umodne immunsystem er spesielt utsatt for eksterne infeksjoner.
A "Tidlig sepsis"utløses før eller under fødsel. Vanligvis er det tarmbakteriene E.coli eller B-streptokokker. A"Sen sepsis"derimot forekommer noen dager til en uke etter fødselen. I de fleste tilfeller er det også bakterier fra mors fødselskanal.
Under graviditet og i perioden etter fødselen får det nyfødte barnet en såkalt lånimmunitet fra moren ("nestbeskyttelse"). Antistoffer fra moren overføres til babyen via morkaken under graviditet og via morsmelken under amming.
Hvis bakterier eller andre patogener ikke bekjempes tilstrekkelig, kan de spre seg i blodet. Immunsystemet reagerer med en sterk betennelsesreaksjon. Uten rettidig behandling med antibiotika kan tap av funksjon av vitale organer føre til døden i løpet av få timer. Så snart bakterier mistenkes i babyens blod, startes en "empirisk" antibiotikabehandling. Dette betyr at det ennå ikke har vært mulig å presist identifisere den underliggende bakterien, og at behandlingen derfor er rettet mot de statistisk vanligste bakteriene hos nyfødte.